
කාන්තාවක් ගැබ් ගත් වහාම සොයා බලන දෙයක් තමයි දරුවා බිහි වීමට නියමිත දිනය. කොහොමද මේ දිනය ගණනය කරන්නෙ? අවසන් වරට කාන්තාවට ඔසප් වීම ආරම්භ වූ දිනයේ සිට සති 40කින් නැති නම් දින 280කින් දරුවා බිහි වීමට නියමිත දිනය ලෙස සාමාන්යයෙන් සලකනව. නමුත් මෙය 100%ක් නිවැරදි නැහැ.
දරුවෙක් මවු කුස තුල සිටින කාල සීමාව එක් එක් ගර්භණී කාලයට වෙනස් වෙනව. සාමාන්යයෙන් මෙය සති 37ත් 42ත් (දින 259 – 294) අතර කාලයක් වෙනව. ඒ නිසා ගණනය කිරීම මගින් ලබා ගන්න පුළුවන් වෙන්නෙ දරු ගැබට දින 280ක් නැතිනම් සති 40ක් වෙන දිනය පමණයි. නමුත් එම දිනයට පෙර හෝ පසු දරුවා බිහි වීමට ඉඩකඩ තිබෙනව.
සාමාන්ය ලෙස දින 28කට වරක් පිළිවෙලට ඔසප් වීම සිදු වෙන මවකට අවසන් වරට ඔසප් වූ දිනයේ සිට සති 40ක් වෙන දිනය ගණනය කරන්න සරල ක්රමයක් ජර්මානු ජාතික මහාචාර්ය වරයෙකු වූ Franz Karl Naegele (1778–1851) වසර 1830දී හඳුන්වා දී තිබෙනව. ඒ අනුව අවසන් වරට ඔසප් වූ දිනයට මාස 9ක් සහ දින 7ක් එකතු කිරීමෙන් දරුවා බිහි වීමට නියමිත දිනය ඔබට ම ගණනය කර ගන්න පුළුවන්.
උදා:
අවසන් වරට ඔසප් වූ දිනය = 2017 අප්රේල් 1
+1 year = 2018 අප්රේල් 1
−3 months = 2018 ජනවාරි 1
+7 days = 2018 ජනවාරි 8
එසේ නැති නම්
+ 9 months and 7 days = 2018 ජනවාරි 8
වෛද්ය වරු මෙම ගණනය කර ගැනීම පහසු වීම සඳහා pregnancy wheel ලෙස හඳුන්වන රෝදයක් වැනි උපකරණයක් භාවිතා කරනව ඔබ දැක ඇති. ඊට අමතරව මෙම ගණනය කර ගැනීම පහසු කර ගන්න පරිගණක මෘදුකාංග සහ mobile apps දැන් තිබෙනව. VOG.LK වෙබ් අඩවිය මගිනුත් පහත පිටුවට ගොස් බබා ලැබීමට නියමිත දිනය ගණනය කර ගන්න පුළුවන්.
VOG.LK DUE DATE CALCULATOR
ස්කෑන් පරීක්ෂණයක් මගින් දරුවා ලැබෙන දිනය ගණනය කිරීම මීට වඩා නිරවද්යයි. ඒ නිසා මුලින් ම කරන ස්කෑන් පරීක්ෂණයේ දී ඔසප් වීමට අනුව ලැබෙන දිනයට වඩා වෙනස් දිනයක් දරුවා ලැබෙන දිනය ලෙස අනුමාන කල හොත් එම දිනය නිවැරදි දිනය ලෙස ඉදිරියට සලකනව. ස්කෑන් පරීක්ෂණ පිළිබඳ වැඩි විස්තර වෙනත් ලිපියක දැක්වෙනව.
Save..
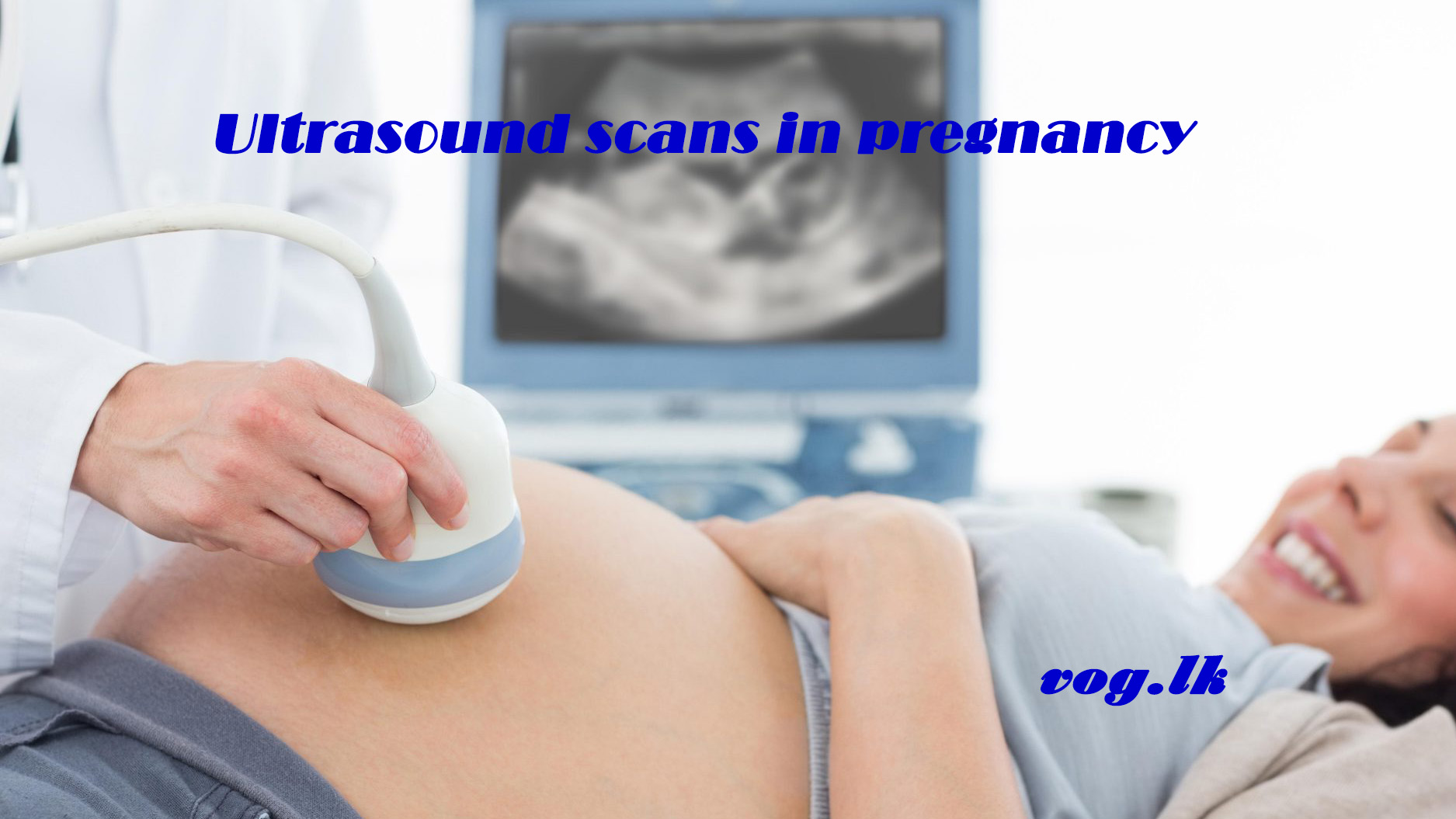
බොහෝ මවු වරු ගර්භණී බව දැන ගෙන මුල් සති කිහිපය තුල දීම ස්කෑන් පරීක්ෂණයකට යොමු වෙනව. මොකක්ද මේ ස්කෑන් පරීක්ෂණය කියන්නෙ? මෙය අත්යවශ්යද? ඉන් දරුවාට හානි වෙන්න පුළුවන්ද? මේ ගැන විස්තර දැන ගනිමු.
ස්කෑන් පරීක්ෂණයක් සිදු කරන්නෙ අල්ට්රා සවුන්ඩ් නැති නම් අති ධ්වනි තරංග භාවිතා කරල. මෙහි දී භාවිතාවෙන තරංග අපි කතා කරන විට පිටවෙන ශබ්ද තරංග වලට සමාන තරංග වර්ගයක්. ස්කෑන් යන්ත්රය මගින් පිටවෙන මෙම තරංග ශරීරයේ විවිධ කොටස් වල සහ දරුවාගේ වැදී පරාවර්තනය වී නැවත ස්කෑන් යන්ත්රය වෙත පැමිණෙනව. මෙම තරංග යොදා ගෙන පැහැදිලි රූපයක් නිර්මාණය කරන්න ස්කෑන් යන්ත්රයට හැකියාව තිබෙනව. මේ නිසා දරුවාට හෝ මවට කිසිම හානියක් වෙන්නෙ නැහැ.
මුල් සති කිහිපය තුල ඩොප්ලර් ස්කෑන් පරීක්ෂණ සිදු කිරීම සුදුසු නැහැ. ඊට හේතුව සත්ව කලල යොදා ගෙන සිදු කර ඇති පරීක්ෂණ වලදී ඩොප්ලර් තරංග වලට දීර්ඝ කාලයක් නිරාවරනය වූ කලලයන්ට අහිතකර බලපෑම් ඇතිවන බව සොයා ගෙන තිබෙන නිසයි. නමුත් සාමාන්ය ස්කෑන් පරීක්ෂණ සිදු කිරීම නිසා කිසිදු අහිතකර බලපෑමක් ඇති වෙනව බව වාර්තා වී නැහැ.
සාමාන්යයෙන් ගර්භණී බව තහවුරු කර ගන්නෙ මුත්රා පරීක්ෂණයක් මගින්. මවගේ ඔසප් චක්රය ක්රමානුකූල නම් සහ මවට කිසිම රෝග ලක්ෂණයක් (උදා. උදරයේ වේදනාව) නොමැති නම් ස්කෑන් පරීක්ෂණයක් ඒ අවස්ථාවේ අවශ්ය වෙන්නෙ නැහැ. මුල් සති කිහිපයක තුල සිදු කරන ස්කෑන් පරීක්ෂණයකට දරු ගැබ පැහැදිලිව බලා ගන්න අපහසුයි. සමහර විට ගර්භාෂය තුල දරුවා වැඩෙන වතුර බුබුල (water bag) පමණක් මෙහි දී හඳුනා ගන්න පුළුවන්. ඒ නිසා දරු ගැබට සති 7ක් පමණ වෙන තෙක් කිසිම සංකූලතාවයක් නොමැති මවකට ස්කෑන් පරීක්ෂණයක් සිදු කිරීම අවශ්ය නැහැ.
ඉන් පසු සිදු කරන ස්කෑන් පරීක්ෂණයක් මගින් දරු ගැබ සජීවී බව තහවුරු කර ගන්න පුළුවන්. ඒ වගේම දරු ගැබ සාමාන්ය පරිදි ගර්භාෂය තුල පිහිටා ඇති දැයි දැන ගන්නත් මෙම ස්කෑන් පරීක්ෂණයේදි හැකියාව ලැබෙනව. කලාතුරකින් ගර්භාෂයෙන් පිටත දරු ගැබ පිහිටන්න පුළුවන් නිසා එවැනි තත්වයන් හඳුනා ගන්න මෙම පරීක්ෂණය වැදගත් වෙනව. නිවුන් දරුවන්, ගර්භාෂයේ සහ ඩිම්බ කෝෂ වල ඇති අසාමාන්ය තත්වයන් වගේම දරු ගැබේ සමහර අසාමාන්ය තත්වයනුත් මුල් සති 10 තුල සිදු කරන ස්කෑන් පරීක්ෂණයකින් හඳුනා ගන්න පුළුවන්. දරුවාගේ ප්රමාණය මැන බැලීමක් මෙම ස්කෑන් පරීක්ෂණයේ දී සිදු වෙනව. එම ප්රමාණයට අනුකූලව දරු ගැබේ වයස ඉතා නිවැරදිව අනුමාන කරන්න දැන් පුළුවන්. ඒ නිසා මුල් ස්කෑන් පරික්ෂණයේදී දරු ගැබේ වයස මවගේ ඔසප්වූ දිනයට අනුව ගණනය කල වයසට වඩා වෙනස් නම් වඩාත් නිවැරදි වන්නේ ස්කෑන් පරීක්ෂණය මගින් නීර්ණය කරන වයසයි. ඒ අනුව බබා ලැබෙන දිනය තීරණය කරන්න පුළුවන්.
සති 11ත් 14ත් අතර කාලයේ සිදු කරන ස්කෑන් පරීක්ෂණයක් දරු ගැබේ වයස තීරණය කරන්න වඩා නිවැරදි ලෙස සලකනව. ඒ නිසා කලින් ස්කෑන් පරීක්ෂණයක් සිදු නො කලත් සියළුම ගර්භණී මවු වරු සති 12 – 14 අතර කාලයේ ස්කෑන් පරීක්ෂණයක් වෙත යොමු වීම ඉතා වැදගත්. නවීන ස්කෑන් යන්ත්රයක් යොදා ගෙන පළපුරුදු වෛද්ය වරයෙකු මෙම ස්කෑන් පරීක්ෂණය සිදු කල යුතු අතර නිවැරදිව සියලු තොරතුරු දැන ගැනීමට විනාඩි 15 – 30ත් අතර කාලයක් ගත වෙනව. එහිදී පහත කරුණු දැන ගන්න පුළුවන්.
දරුවාගේ හිස සිට තට්ටම දක්වා දිග (CRL – Crown Rump Length) මැනීම මගින් දරු ගැබේ වයස ඉතා නිවැරදිව නීර්ණය කරන්න පුළුවන්.
දරුවාගේ ගෙල පිටුපස ඇති තරල මට්ටම (NT – Nuchal Translucency) මැන බැලීම, දරුවාගේ නාස් අස්ථිය සහ හෘදයට රුධිර සපයන රුධිර වාහිනි වල රුධිර ගමනාගමනය පරීක්ෂා කිරීම මගින් ඩවුන් සින්ඩ්රෝම් වැනි ජානමය රෝග තත්තවයන්ට අවදානමක් ඇති දැයි පරීක්ෂා කර බැලීම.
දරුවාගේ හිස් කබල වර්ධනය නොවන (Anencephaly) රෝග තත්වයන් සහ වෙනත් පහසුවෙන් හඳුනා ගත හැකි අසාමාන්යතාවයන් ඇති දැයි පරීක්ෂා කර බැලීම.
නිවුන් දරුවන් හඳුනා ගැනීම.
දරුවාගේ හිස සිට පාද දක්වා පැහැදිලි රූපයක් දැක ගැනීමට හැකි වීම.
මේ සඳහා නියමිත කාල සීමාව තුලම විස්තරාත්මක ස්කෑන් පරීක්ෂාවකට යොමු වීම වැදගත් වෙනව. ඉන් පසුව සිදු කරන ස්කෑන් පරීක්ෂණයක් මගින් සමහර තොරතුරු නිවැරදිව ම සොයා බලන්න හැකියාව නැහැ.
දරු ගැබට සති 20ක් පමණ වෙන විට දරුවාගේ සියලු අවයව ආශ්රිතව ඇති ආසාමාන්යතාවයන් සොයා බැලීමට ඇනෝමලි ස්කෑන් පරීක්ෂණයක් සාමාන්යයෙන් සිදු කරනව. නමුත් ඊට පෙර සති 11 -14 අතර කරන පරීක්ෂණයේ දී බහුලව දැකිය හැකි අසාමාන්යතාවයන් බොහොමයක් සොයා ගැනීමට දැන හැකියාව තිබෙනව..

රක්තහීනතාවය ලෙස හඳුන්වන ලේ අඩු කම ඕනෑම අයෙකුට ඇතිවිය හැකි රෝග තත්වයක්. නමුත් ගර්භණී කාලයේ මෙවැනි තත්වයන් ඇතිවීමට අවදානම තරමක් වැඩියි. ලේ අඩු වීම නිසා ගැබිනි මවට මෙන්ම කුස තුල සිටින දරුවාටත් අහිතකර බලපෑම් ඇති වෙන්න පුළුවන් නිසා මේ ගැන විශේෂ අවධානයක් යොමු කිරීම අවශ්ය වෙනව.
මෙහි දී සිදු වෙන්නෙ රුධිරයේ හිමෝග්ලොබින් ප්රමාණය අඩු වීමයි. අපේ රුධිරයට රතු පාට ලැබෙන්නෙ හිමෝග්ලොබින් වලින්. ලේ අඩු වන විට සිරුර සුදු මැලි වීමක් ඇති වෙන්නෙ මේ නිසයි. හිමෝග්ලොබින් රතු රුධිරාණු තුල තිබෙන අතර එමගින් ශරීරයේ අවයව සහ පටක වලට ඔක්සිජන් ප්රවාහනය කිරීම සිදු කරනව. මෙම ක්රියාවලියට රතු රුධිරාණු වල ප්රමාණවත් ග්මෝග්ලොබින් මට්ටමක් පැවතීම අත්යවශ්ය වෙනව. එසේ නොමැති නම් මවගේ අවයව වලට මෙන්ම ගර්භාෂයටත් ඔක්සිජන් සැපයුම අඩු වෙන්න පුළුවන්.
ලේ අඩු කම හඳුනා ගැනීමට සෑම මවක්ම රුධිර පරීක්ෂණයකට ලක් කරයි. Full Blood Count (FBC) ලෙස හඳුන්වන මෙම පරීක්ෂණය ගර්භණී වූ වහාම සහ දරු ගැබට සති 28ක් පමණ වන විට දෙවරක් සිදු කර රුධිර හිමෝග්ලොබින් මට්ටම සාමාන්ය ලෙස ඇති දැයි තහවුරු කර ගැනීම වැදගත්. එහිදී හිමෝග්ලොබින් ප්රමාණය අඩු බව දැන ගත හොත් වහාම විශේෂඥ වෛද්ය සායනයකට ගොස් උපදෙස් ලබා ගැනීම සුදුසුයි.
රක්තහීනතාවයට විවිධ හේතු බලපානව. මින් බහුලවම දක්නට ලැබෙන තත්වය තමයි යකඩ ඌණතාවය. (Iron deficiency anaemia) මේ තත්වය FBC පරීක්ෂණය මගින් සැක කරන්න පුළුවන් වුවත් එය තහවුරු කර ගන්න වැඩි දුර රුධිර පරීක්ෂණ අවශ්ය වෙනව. යකඩ පෙති වැඩි මාත්රාවකින් ගැනීම මගින් යකඩ ඌණතාවය බොහෝ දුරට මග හරවා ගන්න පුළුවන්. නමුත් සමහර මව්වරුන්ට රුධිර පාරවිලයනය හෝ වෙනත් ඖෂධ ප්රතිකාර වෙත යොමු වීම අවශ්ය වෙනව.
යකඩ ඌණතාවයට අමතරව විටමින් B12, folic acid වැනි විටමින ඌණතාවයන් නිසාත් ලේ අඩු වීම ඇති වෙන්න පුළුවන්.
තවත් සමහර මව්වරුන්ට තැලසීමියා වැනි රෝග රක්තහීනතාවය ඇති වෙන්න පුළුවන්. තැලසීමියා වාහක තත්වයේ සිටින කාන්තාවන්ට ගර්භණී වෙන තෙක් කිසිම රෝග ලක්ෂණයක් ඇති නොවිය හැකි නිසා සමහර කාන්තාවන්ට මේ තත්වය ඇති බව මුලින්ම හඳුනා ගන්නෙ ගර්භණී කාලයේ ලේ අඩු විම නිසයි. තැලසීමියා තත්වය හා එවැනි වෙනත් රෝග තත්වයන් ඇති දැයි වැඩිදුර රුධිර පරීක්ෂණ මගින් තහවුරු කර ගන්න පුළුවන්.
රක්තහීනතාවය ඇති මවකට දරු ප්රසූතිය අවස්තාවේදී අධික රුධිර වහනයක් ඇති වුව හොත් එය දරා ගැනීමට අපහසු වෙන නිසා දරුණු සංකූලතා ඇති වෙන්න පුළුවන්. ඒ නිසා ප්රසූතියට පෙර රුධිරයේ හිමෝග්ලොබින් මට්ටම සාමාන්ය බවට තහවුරු කර ගැනීම වැදගත්. එසේ නැති නම් රුධිර පාරවිලයනය හෝ වෙනත් ප්රතිකාර අවශ්ය වෙනව.
මවගේ ලේ අඩු වීම නිසා දරුවාගේ වර්ධනය අඩු වීම, කලින් දරු ප්රසූතිය සිදු වීම වැනි සංකූලතා ඇති වෙන්න පුළුවන්. කලාතුරකින් හඳුනා නොගත් දරුණු රක්තහීනතාවය මල දරු උපත් වලට හේතු වෙන්න පුළුවන් නිසා සෑම මවක්ම මේ බව හඳුනා ගන්න රුධිර පරීක්ෂණ වලට ලක් වීම ඉතා වැදගත්.
මේ තත්වය වළක්වා ගන්න ගැබ් ගැනීමට පෙර සිටම රුධිරයේ හිමෝග්ලොබින් මට්ටම සාමාන්ය ලෙස පවත්වා ගැනීම අවශ්ය වෙනව. හිමෝග්ලොබින් මට්ටම අඩු නම් සුදුසු පෝෂණය සහ ප්රතිකාර මගින් එය සාමාන්ය වූ පසු ගැබ් ගැනීමට උත්සාහ කරන්න.
යකඩ ඌණතාවය ඇති මව්වරුන්ට මාළු, මස්, කරවල වැනි මාංශමය ආහාර ගැනීම ඉතා සුදුසුයි. ඊට අමතරව කොළ පැහැති පලා වර්ග සහ විටමින් C අඩංගු දෙහි, දොඩම් වැනි දේ ආහාරයට එක් කර ගැනීම අවශ්ය වෙනව. මේ මගින් බොහෝ විට යකඩ මට්ටම සාමාන්ය කර ගන්න පුළුවන්. ගර්භණී මව්වරුන්ට සායනයේ දී සති 12ක් වෙන විට යකඩ පෙති ලබා දෙනව. මෙම පෙති මගිනුත් ගර්භණී කාලයේ යකඩ ඌණතාවය ඇති වීමට අවදානම අඩු කර ගන්න පුළුවන්...

ලිංගේන්ද්රිය සහ ඉකිලි ප්රදේශයේ කැසීම සහ දැවිල්ල, බොහෝ කාන්තාවන් පීඩා විඳින තත්වයක්. නමුත් ලැජ්ජාව නිසා හෝ බිය නිසා ප්රතිකාර සඳහා යොමු වන්නේ ඉතාම කුඩා ප්රතිශතයක් පමණයි.
සමහර කාන්තාවන් මෙම තත්වය දිගටම පැවතීම නිසා දැඩි මානසික පීඩාවකට ගොදුරු වේ. ඇතැම් විට එය විෂාදය දක්වා වුවද වර්ධනය විය හැකිය.
දැන් අපි බලමු මෙවැනි රෝගී තත්වයක් ඇතිවෙන්නේ ඇයි කියල. මේ සඳහා බොහෝ හේතුත් තිබෙනවා. අසාත්මිකතා ( Allergies ), විෂබීජ ආසාදන, චර්ම රෝග මෙන්ම පූර්ව පිළිකා තත්වයිනුත් මෙයට හේතු වෙනවා. නමුත් බහුලවම තිබෙන්නේ අසාත්මිකතා සහ ආසාදන තත්ත්වයි.
බහුලව ඇතිවන විෂබීජ ආසාදන ලෙස දිලීර ආසාදනයක් වන Candidiasis රෝගය හැදින්විය හැකිය. යෝනි මාර්ගයේ බැක්ටීරියා සංයුතිය වෙනස් වීම නිසා ඇතිවන Bacterial Vaginosis රෝගයද බහුලව දැකිය හැකිය. වෛද්යවරයෙකු විසින් පරීක්ෂා කිරීමෙන් අනතුරුව නියම කරනු ලබන ප්රතිජීවක ඖෂධ මඟින් මෙය සුව කර ගත හැකිය.
එතරම් බහුල නොවන ආසාදන අතර, ඉකිලි වල ඇතිවන දිලීර ආසාදන නොහොත් ටීනියා සහ හර්පීස් වැනි ලිංගාශ්රිත රෝග හඳුන්වන්න පුළුවන්. මෙම රෝග හඳුනා ගත හැක්කේ පළපුරුදු වෛද්යවරයෙකු විසින් පරීක්ෂා කිරීමෙන් අනතුරුවයි. අදාල ප්රතිජීවක මඟින් ආසාදන නිට්ටාවටම සුව කරන්න පුළුවන්.
ආසාත්මිකතා ලිංගාශ්රිත ප්රදේශ වල කැසීම හා දැවිල්ල ඇතිවීමට ප්රධාන හේතුවක්. නයිලෝන් යට ඇඳුම්, සබන් ෂැම්පු වර්ග බොහෝවිට මේ ආසාත්මිකතා වලට හේතු වෙනවා. එමෙන්ම ඒවා නිසා වෙනත් හේතුන් නිසා ඇතිවන කැසීම හෝ දැවිල්ල උත්සන්න වෙන්න පුළුවන්. ඒ වගේම ඇතැම් කාන්තාවන් යෝනි ප්රදේශයේ රෝම ඉවත් කිරීමෙන් පසුවත් මෙම තත්වය ඇති වෙන්න පුළුවන්.
මේ හේතුන් නිසා, මෙම ප්රශ්නය මඟ හරවා ගැනීමේ මූලික පියවරක් ලෙස, කපු යට ඇඳුම් භාවිතයට උපදෙස් දෙනවා. එමන්ම ලිංගාශ්රිත ප්රදේශයේ සබන් පාවිච්චියෙන් වැලකීමද වැදගත්. බොහෝ විට සිදු වන්නේ කැසීම ඇතිවිට, ප්රදේශය පිරිසිදු මදි ඇතියයි සිතා වැඩිපුර සබන් ගා සේදීමයි. එවිට ගැටළුව තවත් උත්සන්න වේ.
මේ නිසා ලිංග ප්රදේශයේ, සබන් පාවිච්චියෙන් වැළකීම, කපු යට ඇඳුම් භාවිතය මෙම අසාත්මිකතාවයන් බොහෝ දුරට මඟ හරවයි.
යෝනි ප්රදේශයේ දැවිල්ල සහ කැසීමට තවත් හේතුවක් ලෙස, චර්ම රෝග තත්වයන් හැඳින්විය හැකිය. යෝනි විවරය ආශ්රිතව ඇතිවන එවැනි තත්වයක් වන්නේ Lichen Sclerosis නම් චර්ම රෝගයයි. එහිදී ලිංගාශ්රිත සම ඝන වීම සහ කැසීම සිදුවේ. මෙය ප්රතිශක්තිකරණ පද්ධතියයෙන් නිපදවන අහිතකර ප්රතිදේහ නිසා ඇතිවේ. ( Autoimmune disease ) මේ සඳහා ප්රතිකාර ලෙස ආලේපන වර්ග ඇත. ඒවා වෛද්ය උපදෙස් මත භාවිතා කල යුතුවේ. මෙම රෝගයට නිවැරදිව ප්රතිකාර කල යුතු වන්නේ කල් ගත වුව හොත් පිලිකා තත්වයන් පවා ඇතිවීමට ඉඩ ඇති බැවිනි.
කාන්තා පිටත ලිංගේනද්රිය ආශ්රිතව ඇතිවන තවත් පූර්ව පිළිකා තත්වයක් ලෙස, රහස් ප්රදේශයේ සමේ සෛල බෙදීම වැඩිවීම හැඳින්විය හැකිය. එය Vulval intraepitelial neoplasia ( VIN ) ලෙස හැඳින්වේ. මෙහිදීද ඇතිවන රෝග ලක්ෂණය නම් ලිංගේන්ද්රියේ දැවිල්ල හා කැසීමයි.
මෙවැනි තත්වයක් ඇති බව වෛද්යවරයාට හැඟේ නම් එය සනාථ කර ගැනීමට පටක පරීක්ෂණයක් ( Biopsy ) අවශ්ය වේ.
මේ සඳහා ආලේපන ප්රතිකාර මෙන්ම, සුළු ශල්යකර්මද සමහරවිට අවශ්ය වන අවස්ථා ඇත.
සාරාංශ කොට පවසන්නේ නම්, යෝනි විවරය අවට දැවිල්ල සහ ආසාදන වලට බොහෝ හේතුන් පවතින අතර, එය සති දෙකකට වඩා එක දිගට පවතීනම් හෝ නිතර නිතර ඇතිවන්නේ නම් වෛද්ය උපදෙස් සඳහා, නාරිවේද වෛද්යවරයෙකු වෙත යොමුවීම අත්යවශ්යය...

මව් කුස තුල දරුවෙකු ජීවත් වෙන්නෙ තරලයෙන් පිරුණු අවකාශකයකයි. මෙම තරලය කලලාවාරික තරලය නැති නම් amniotic fluid ලෙස හඳුන්වනව. ගර්භාෂය අතුලත මෙම තරලය තිබෙන්නෙ කලලාවාරික පටල වලින් ආවරණය වන ලෙසයි. මෙම පටල ගැබ් ගෙලත් ආවරණය කරන නිසා සාමාන්යයනේ තරලය පිටතට පැමිනේනෙ නැහැ.
දරුවා ඇම්නියෝටික් තරලය ලෙස හඳුන්වන මෙම තරලය තුල සිටින නිසා බාහිරින් සිදු වෙන වන ගැස්සීම් හා කම්පනයන්ගෙන් ආරක්ෂා වීමට හැකියාව ලැබෙනව. එසේම දරුවාගේ චලනයන් වලට, නිදහසේ වර්ධනය වීමට, විශේෂයෙන් පෙනහලූ වල වර්ධනයට උපකාරී වෙනව. මෙම දියරය තුළ වැඩෙන දරුවා මෙම තරලය පානය කරන අතර දරුවාගේ පෙනහලූ මෙම දියරයෙන් පිරි පවතියි.
දරුවා බිහි වන අවස්ථා වනතුරු මෙම කළලාවාරික පටලය බිඳීමකට ලක් නොවූද ඇතැම් අවස්ථා වලදී කළලාවාරික පටලය බිඳී ඇම්නියෝටික් තරලය ඉවත් විය හැකිය. එය දරුවාගේ ජීවිතයට අවදානම් සහිත තත්ත්වයක් විය හැකිය.
කළලාවාරික පටලය (වෝටර් බෑගය) බිඳී යාමට හේතු සාධක
දරු ප්රසූතියට සූදානම් වූ විට
යෝනි මාර්ගය තුලින් විෂ බීජ ගර්භාෂය වෙත ගොස් ආසාදනයට ලක් වූ විට
ගැබ් ගෙල ඉබේම විවෘත වීමේ දුර්වලතාවයක් ඇති විට
මීට අමතරව අක්රිය දුම් පානය, මවගේ රෝග තත්වයන් වැනි සාධක කලින් කලලාවාරික පටල බිඳීයාමට හේතු වෙන්න පුළුවන්.
කෙසේ වුවද කළලාවාරික පටලය (වෝටර් බෑගය) බිඳී යන සාධක අතුරින් ද දරු ප්රසූතියට සූදානම් වීම යන සාධකය හැර අනෙක් සාධක දරු ගැබට හානීදායක විය හැකිය. ඒ අතුරින් කළලාවාරික පටලය බිඳී යන කාල වකවානුව අනුව තත්ත්වය තව දුරටත් භයානක විය හැකිය. එබැවින් කළලාවාරික පටලය බිඳී ගියි කාල වකවානුව අනුව ඒ සඳහා අනුගමනය කරන ක්රියාපටිපාටිය වෙනස්ය
දරු ගැබට සති 37ක් ගතවූ පසු කළලාවාරික පටලය බිඳී යාම
මෙවැනි අවස්ථාවක සාමාන්යයෙන් පැය 24 කාලයක් දරුවාට ඇතිවිය හැකි හානිය අඩුයි. කෙසේ වුවද වහාම රෝහල් ගත වීම ඉතා වැදගත්ය. නැතහොත් කළලාවාරික පටලය බිඳී යාම නිසි දරු ගැබට විෂ බීජ ගමන් කොට දරුවා හා මව ආසාදනයට ගොදුරු විය හැකිය. සාමාන්යයෙන් කළලයකට සති 37ක් දරු ප්රසූතිය සඳහා දරුවා සූදානම්. මේ අවදිය වන විට පෙනහ`ඵද ක්රියා කරවීමට හැකියාවක් ඇති බැවින් සති 37න් පසු කළලාවාරික පටලය බිඳී ගියහොත් බොහෝ දුරට දරුවා ප්රසූතිය සඳහා මව සුදානම් කරවයි. එහිදී ස්වභාවිකව සාමාන්ය පරිදිම මව දරු ප්රසූතිය සිදු කරන තුරු යම් කාලයක් බලා සිටියි. එහෙත් ස්වභාවිකව දරු ප්රසූතියට සුදානම් වීමට අපේක්ෂිත කාලය ගත වී ඇත්නම් කෘතිමව ප්රසූත වේදනාව ඇති කිරීම සඳහා සින්ටෝ ලබාදීම , ප්රොස්ටොග්ලැන්ඩීන් හෙවත් ග්ලැන්ඩීන් ක්රමය බැලූනයක් ගැබ්ගෙල තුළට ඇතුළු කොට ප්රසාරණය කිරීම වැනි ක්රම මගින් දරු ප්රසූතියට මව සූදානම් කරවයි. එසේත් නැතිනම් සිසේරියන් සැත්කමක් මගින් දරුවා බිහි කිරීම අවශ්ය වෙන්න පුළුවන්.
දරු ගැබට සති 34ත් 37ත් අතර කාලය තුල කළලාවාරික පටලය බිඳී යාම
සාමාන්යයෙන් සති 34ත් 37ත් කාලය අතර දරුවෙකුගේ පෙනහළු යම් ප්රමාණයකට වර්ධනය වී ඇත. නමුත් ස්වාධිනව කටයුතුකිරීමට තරම් ශක්තියක් දරුවාට නැත. එනිසා දරුවා වැඩී තිබෙන ආකාරය අනුව ප්රතිකාර කිරීම තීරණය කරනු ලබයි. එනිසා මවගේ කුස තුලම දරුවාට තව දුරටත් වැඩෙන්නට සලසනව. දරුවාගේ පෙනහළු වර්ධනය කිරීමට ප්රතිකාර ලබා දෙන අතර තුරම දරුවා හා මව විෂබීජ ආසාදන වලින් වලක්වා ගන්නට අවශ්ය ප්රතිකාර සිදු කරනු ලබාදී සුදුසු කාලයේදී දරුවා බිහි කිරීමට වෛද්ය වරු තීරණය කරනව.
දරු ගැබට සති 34ට පෙර කළලාවාරික පටලය බිඳී යාම
මෙය ඉතා අවදානම් තත්ත්වයකි. දරුවා නොමේරූ දරුවකු නිසා ජීවිත අවදානම ඉතා ඉහළය. මෙවැනි අවස්ථාවක මව රෝහල් ගත කොට යම් යම් පරික්ෂණ වලට භාජනය කරමින් ආසාදන වලක්වා ගැනීමට ප්රතිජීවක ඖෂධ ලබා දෙයි. එසේම දරුවාගේ පෙනහළු හුස්ම ගැනීමට සුදුසු තත්වයට පත් කිරීමට ප්රතිකාර ලබා දීමත් සිදු කරයි. හැකිතාක් මවගේ කුස තුල දරුවාගේ වර්ධනය ඇති කිරීමට උත්සහ දරයි.
මේ අතර තුර දරුවාගේ සහ මවගේ සෞඛ්ය තත්වය වරින් වර සිදු කරන පරීක්ෂා මගින් සොයා බලනව. දරුවා බිහිකිරීමට සුදුසු කාලය ඇතිවෙන සංකූලතා අනුව වෙනස් වෙනව.
ඇම්නියොටික් තරලය අඩුවීම
මව් කුස තුල තරලයේ ජීවත් වන දරුවා මෙම දියරය පානය කරයි. එසේම දරුවා පානය කරන ප්රමාණයටම මුත්රාකිරීමත් සිදු කරයි. එනිසා කළලාවාරික තරලයේ අඩු වැඩි වීම විශාල වශයෙන් සිදු විය නොහැකිය. කළලාවාරික තරලය ඇති වන්නේ වැදෑමහෙන් ශ්රාවය කරන ශ්රාවයන්ගෙන් හා දරුවා පිටකරන මුත්රා වලින්ය. යම් හෙයකින් වැදෑමහ කුඩාවූ විට ශ්රාවය කරන ශ්රාවයන් අඩු වීම හේතුවෙන් කළලාවාරික තරලය අඩු විය හැකිය. නිදහස් චලනවලට අවශ්ය වන තරල නොමැති නිසා අත් පාවල විශේෂයෙන් පාදවල විකෘතිතා වැනි තත්වයන් ඇතිවිය හැකියි. මෙහිදී මව පානය කරන දියර ප්රමාණය බලපාන්නේ නැත. දරු ප්රසූතිය ආසන්නයේ දී මෙම තරලය අඩුවුව හොත් ප්රසූත අවස්තාවේදී ගර්භාෂය හැකිළීම වැනි තත්වයන් දරුවාට දරා ගැනීමට අපහසු වෙන්න පුළුවන්. ඒ නිසා සිසේරියන් සැත්කමක් අවශ්ය වීමේ අවදානමක් තිබෙනව.
ඇම්නියෝටික් තරලය වැඩිවීම
දරුවා පානය කරන තරල ප්රමාණය නිපදවන තරල ප්රමාණයට වඩා අඩු වෙනව විට මේ තත්වය ඇති වෙනව. දරුවාගේ ආහාර මාර්ගයේ යම් අවහිරතා කළලාවාරික තරලය වැඩිවීමට හේතු වෙන්න පුළුවන්. සාමාන්යයෙන් දියවැඩියාවෙන් පෙළෙන මව්වරුන්ගේ කළලාවාරික තරලය වැඩියි.
මේ නිසා දරු ගැබ අපේක්ෂිත ප්රමාණයට වඩා විශාල වීම දක්නට ලැබෙනව. එක්වර තරල ප්රමාණය වැඩි වුවහොත් මවට උදරයේ වේදනාවක් ඇති වෙන්න පුළුවන්. ස්කෑන් පරීක්ෂණ මගින් මේ තත්වය කලින් හඳුනා ගන්න පුළුවන්. ඒ අනුව සුදුසු පරීක්ෂණ සහ ප්රතිකාර සඳහා ඔබේ වෛද්ය වරයා යොමු කරනව.
..
POPULAR POSTS
LATEST POSTS